欢迎访问新医改评论 XYGPL.COM 您是第 3434625 位访问者

2023年底,哈佛大学卫生政策和经济学教授叶志敏接受了“广东卫生在线”专访。作为2009年至今中国“新医改”的亲历者,叶志敏教授对中国医改问题做了不少调查研究,对于中国医改应该看得很清楚,其肯定了一些成绩,也指出了一些问题,但对问题的严重性及灾难性后果却没有说明白。
叶志敏教授认为,中国医改在提高医保覆盖面和覆盖水平、提高医疗服务公平性和可及性等方面取得良好成效,同时,中国政府通过不断翻倍的医改投入,通过实施支付制度改革、药品零加成、药品集采等改革措施,希望控制医疗费用不合理上涨,但在医疗费用的控制以及公众满意度等方面,仍有较大提升空间;大力推进分级诊疗,加强基层能力建设,希望通过医保支付杠杆调节、引导患者分流,从而缓解“看病难”“看病贵”,但分级诊疗未达到理想效果。
透过公开访谈,我们可以看到叶志敏教授对15年新医改,在政府不断翻倍、海量资金的投入下,医保的覆盖面确实大为提高,医疗的服务水平也有所提升,但公平性和可及性仍处于较低水平。
叶志敏教授提到了药品零加成和药品集采政策,但没有提到回扣泛滥、药物滥用等灾难性后果;叶志敏教授提到了支付制度改革(DRG/DIP),但没有提到其推行的结果是适得其反,造成了医疗行业的全国大折腾,令医院成本大幅增加、苦不堪言;叶志敏教授提到了政府投入海量资金强基层、推行分级诊疗,其结果是大锅饭、低收入,留不住能看病的医生,大病小病奔三甲,基层几乎崩溃。看病难、看病贵不但没有缓解,反而愈演愈烈。
一、问题与真相
1、新医改15年来财政投入不断翻倍,“个人卫生支出”不降反升
15年来,我国对于医改的投入前所未有,财政对公立医疗机构的直接投入约3万亿元,若加上医保基金的间接支持,累计投入超过了15万亿元。2009年中央财政医疗卫生支出1266.7亿元,以此推算,15年来医改财政投入累计翻了23.7倍。
然而与之相对的是,我国卫生总费用从2008年的14535.4亿元上升到2022年的84846.7亿元,增加了7万亿元,较2008年上涨了483.7%。与此同时,个人卫生支出占卫生总费用的比重虽由2008年的40.4%下降到2022年的27.01%,但从实际支出金额看,个人卫生支出的金额从2008年的5875.86亿元上升到2022年的22914.5亿元,增加了1.64万亿元,增幅达279.8%。
新医改15年来,医改财政投入不断翻倍,而老百姓个人卫生支出不降反升,年均增加超1000亿元,“钱”去哪儿了?《柳叶刀》、《财经》曾刊文认为,一方面是通过药品回扣的形式流入了医生的口袋,一方面则是基建+设备中的腐败与浪费。(后文详述)
2、药价虚高,回扣泛滥,药物滥用,腐败盛行
2023年5月以来,由中纪委牵头掀起了一场声势浩大的医疗反腐风暴。据不完全统计,至今全国已超200名医院书记、院长被查,落马人数为去年全年的2倍多,被查的科室主任、医生更不计其数。仅四川宜宾就涉及包括医院一把手、科室主任、医生在内1200余人,另有1100余名医务人员主动投案,给医生的药品回扣达到了药价的30%甚至50%。
事实上,新医改15年来医生收受药品回扣早已为普遍现象,医生拿回扣、院长受贿从来都是上涨之势。
2010年湘雅芦笋片(回扣占中标价40%,下同);2011年GSK贿赂门;2013年福建漳州医腐案(全市公立医院100%涉案、涉1088名医生、回扣占50%);2016年平安夜丑闻(涉上海、长沙6家大公立医院、回扣占40%);2018年“双百院长”王天朝,被控受贿100套住房、100个车位,其15项受贿事实中7项涉药械采购,受贿超亿元,创下医疗系统官员腐败的多项纪录;2019年安徽淮北窝案,涉5家公立医院、40多个科室,参与分配回扣的医生超百人……
在巨额回扣刺激下,医生过度用药、不合理用药,让患者不但多花了钱还丢掉了性命,抗菌药、激素、辅助用药以及中药注射液的普遍滥用,使得中国医疗输液量世界第一(年人均输液8瓶,远超2.5~3.3的国际水平)。据中国安全注射联盟调查,我国每年因不安全注射导致死亡的人数在39万以上,其中,每年约有20万人死于药物不良反应,保守估计,每年我国最少有10万人在输液后丧命。
3、基层投入巨大,大锅饭,医生水平低,门可罗雀,大病小病奔三甲
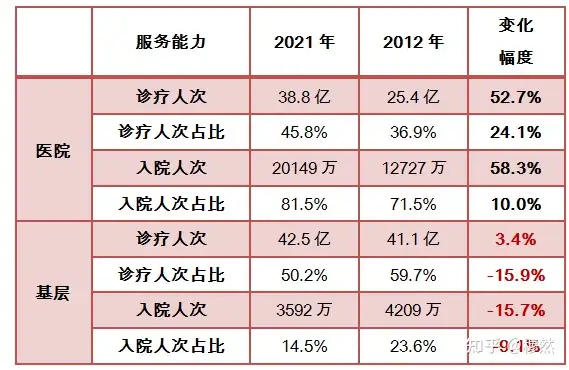
自2009年新医改提出“强基层”、推行“分级诊疗”、加大对基层医疗的财政投入、全额拨款给医生发工资、建新院楼、购新设备,其中给公立基层的直接投入超过1.9万亿元(投入占比超过60%)。然而,在巨大投入之下,新医改以来不仅乡镇卫生院数量大幅减少,整个公立基层医疗门诊、住院患者人次更是大幅下降,萎缩明显。
表1: 乡镇卫生院数量大幅减少
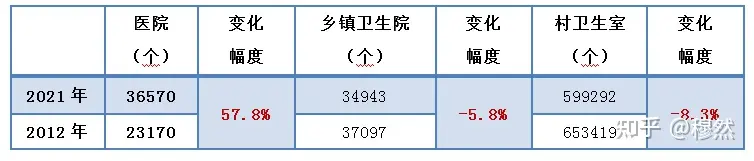
表2:基层门诊、住院患者人次大幅下降
(表1、2数据来源:国家卫健委信息统计中心)
在“大锅饭”制度下,基层医生不可能有积极性;在基层“小医生、看小病、大病进医院”的定位设计下,基层也不可能有高水平医生,在这种双重恶循环下,我们看到的是“患者小病大病奔三甲”、“基层堪比宾馆的新院门可罗雀”、“新进设备闲置坏掉”、“卫生院住院楼几乎空了”诸如此类的报道不曾间断且愈演愈烈,基层医疗已经陷入了濒临崩溃的局面,巨额投入打了水漂。
4、DRG/DIP推行困难,成本不降反升,医院医生疲于应对
目前,医保部门推行了DRG/DIP医保支付方式改革,但这一改革能够激励医疗机构主动降低成本的前提是允许医疗机构通过降低成本获利,而这与“医疗不能逐利”、“破除公立医院的逐利机制”的新医改理念形成无法调和的冲突,在这种情况下,为了完成DRG/DIP各种绩效指标,医院疲于应对各项检查的同时,作假也是必然,高编高套、分解住院、诱导式医疗、费用转移院外等乱象丛生。从上文数据表明,自DRG/DIP推行后卫生总费用和个人卫生支出双双持续劲增,作假亦必然推高成本,DRG/DIP成为一场全国运动式大折腾。
叶志敏教授所提出的“医改投入不断翻倍”、“医疗控费及公众满意度仍有较大提升空间”、“分级诊疗未达到理想效果”等结论在上述事实中得到了验证,然而,叶教授不知何种原因忽视了问题的严重程度,显得轻描谈写,避重就轻。一个系统形成了巨大的不断加重演进的灾难性问题,那必然是理论制度出了大问题,那么我国医改问题根源究竟何在呢?
二、问题与根源
当前医改问题的根源即在于“医疗不能逐利”、“要破除逐利机制”的医改理论,在这一理论下对公立医疗机构所实施的“全面反市场化的行政管制”本身,包括不允许自由执业、错误“定位”基层医生、吃财政大锅饭、全面行政化的药品购销价格管制等,而基层对于上述管制的执行更为严格、彻底,使得基层不可能有好的医生,既留不住患者也留不住医生,崩溃成为必然,只是时间早或晚的问题;同时,在一系列行政化管制下,医院和医生为了生存,不得不从地下获取利益,把医生逼成“魔鬼”,又继而形成了一系列社会问题,必然会导致整个公立医疗体系的全面困境。
具体从“药”、“医”、“理论”三个方面说明。
在“药”方面:
1、用“药品零加成”破除逐利机制,在当今市场经济环境下,破坏了正常的市场竞争机制,必然倒逼药企开展地下竞争。
有关部门2006年底强制公立医院药品顺价加价不得超过15%,后2009年启动新医改,在全国推行零加成。
顺价加价15%和零加成本质上完全一样,都是差价率管制,只不过一个加价率为15%、一个为0,其目的是限制或禁止医院逐利,但与市场经济体制大环境相悖,导致公开的价格竞争机制失灵,倒逼药企开展地下回扣竞争,其结果是“价格合理、无回扣的药品”被“价格虚高、有回扣的药品”所淘汰。其逻辑如下:
(1)“顺加15%”下A、B竞争模拟:

(2)“零加成”下的A、B竞争模拟:

在相关专家的宣传误导下普遍认为“取消加成(零加成)就破除了以药补医,就能解决药品价格虚高的问题”,然而,零加成与顺加15%导致的结果完全一致,破坏了市场竞争的基本原则,让医疗机构采购价格越高、获利越多,倒逼药企只能开展“高定价、大回扣”的地下竞争,让药价虚高、回扣泛滥、过度用药等问题愈演愈烈。
2、集采确定医院采购价,为虚高价格背书,使得医生能够放心大胆处方高价回扣药,价格虚低药品没有回扣空间而被取代。
2006年以来,“集中招标”、“集中采购”、“分类采购”、“带量采购”、“GPO”、“药交所”、“联盟采购”等尽管花样不断翻新,但都没有改变由有关部门确定公立医疗机构药品采购价格的本质,因为集中采购事先锁定了医院药品采购价,从而破坏了正常的市场竞争体系,倒逼药企不得不在地下开展隐性交易的竞争。事实上,在集采定价与零加成这“两项管制”叠加作用下,药企只有“高定价、高回扣”这一条路才行得通。药企通过攻关有关部门以谋得高价中标,从而形成巨大的差价空间,空间越大竞争力越强;巨大的回扣导致医生大处方、滥用药愈演愈烈,寻租腐败丛生,行业全面腐败。直接原因就是有关部门通过所谓的集中采购确定的医院药品采购价格严重脱离市场价值,要么虚高几倍乃至几十倍,要么虚低到连生产成本都不够,其根源是采购价由有关部门确定,而不是由市场确定,做了自己不该做的事。同时,虚高的价格是通过集中采购确定的,利用了有关部门给价格“背书”,在这种情况下,药企、医院院长、医生都不用对虚高价格担责,主导集采的部门也必然竭尽全力掩盖中标价虚高的真相。
3、力推“两票制”,让虚高药价规避了市场竞争,保护了“高定价、大回扣”的地下体系。
有关部门于2017年全面推行公立医院药品“两票制”,试图通过压缩流通环节达到降低虚高药价、打击回扣的目的。然而,虚高的药价并没有因流通环节的减少而降低,虚高程度仍与“两票”前一样,高达几倍乃至几十倍,回扣在“两票”后依旧在医院大行其道且愈演愈烈。造成这一结果的原因在于公立医院的药品采购价是集采确定的,无论是“多票”、“两票”甚至“一票”,最终进入到医院的必须为中标价即医院采购价,减少流通环节无法改变虚高的中标价。“两票制”只是倒逼药厂从原来的“低开”转为“高开”,将原有“洗钱逃税”环节上移至生产企业,所以一夜之间形成了生产企业费用开支高达总销售额65%、全国成立了几十万家CSO公司的怪现象。实际上是企业为了生存,必须继续维系“高定价、大回扣”的营销体系,否则只能关门。
“两票制”的结果,一是用行政手段巩固了“高定价、大回扣”的地下利益体系,遏制了药品流通企业之间的价格竞争,让本应在流通环节发现真实价格的功能彻底丧失;二是,“两票制”让流通渠道固化,加剧了价格垄断,让虚高药价愈演愈烈成为常态。
在上述“药品三项管制”(即零加成、集采、两票制)下,有关部门通过“集中采购”对公立医院药品的采购价进行实行干预,而“零加成”(平进平出、不允许二次议价)与“两票制”(高开、保护虚高中标价)则巩固强化了对医院采购价的干预,这三项政策的联合作用必然导致正常价格竞争机制失灵,倒逼药企搭建“高定价、大回扣”的销售体系,医院和医生则是采购、处方的机制与导向即是价格(回扣空间)越高地下获利越多,使得过度医疗、欺骗式医疗在医院大行其道。
4、投入翻番,医疗费用不降反升,钱到哪去了?
在上述“三项药品管制”下,药品回扣成为普遍现象,药价虚高至10倍乃至百倍以上,虚高药价包含了约7成地下费用,形成了一个完整的地下利益链,以中标价100元计:
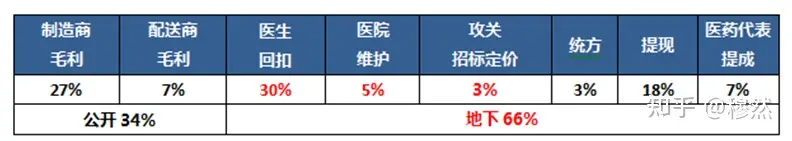
在这条地下利益链上,医生与科室(处方权)、信息科(统方)、院方(产品入院、回款)、招标部门(定价权)等每个利益体都环环相扣,上述利益的分配是奇葩管制倒逼之下自然形成的一个地下市场化体系。按关键程度与利益分配正相关的普遍原则,显然,由于医生的处方权决定着药品的销量,我国4000多家药厂、数万种药品要想产生销量,就必须集中绝大部分资源对销售控制权最大的医生展开攻关竞争,因而医生回扣占比最大;其次掌握药品入院资格的院长、药剂科主任等药事委员会成员,以及掌控游戏规则的集采定价者。
当前,我国公立医疗机构的药品年采购额约1.2万亿元,其中约6成为地下交易,7200亿元/年;医疗器械耗材年采购额约6000亿,5成为地下交易,3000亿元/年。上述地下交易费用约合1.02万亿/年,这一数字接近军费年总支出,2020年中国国防支出12680亿元。
5、支付方式改革(DRG/DIP),劳民伤财的大折腾
2021年11月,有关部门提出“DRG/DIP支付方式改革三年行动计划”,要求2022到2024年在全国全面铺开DRG/DIP付费方式改革。DRG/DIP得以落地的基础前提是允许医院通过节约成本获益,激励医疗机构主动降低成本,医院采购价格越低收益越大;然而,上文所提到的“药品三项管制”,其理念是不允许医院盈利(零加成),同时,医院采购价格越高,地下收益越大。可以看到前后两者是“冰火不同炉”,DRG/DIP缺乏最基本的逻辑前提,倒逼医院作假以应对DRG/DIP推行,巨大的地下利益也逼使医院及医生巧立名目、变换形式,使得成本叠加高企,“两头翘”,DRG/DIP成为劳民伤财的大折腾。
在“医”方面:
1、不允许医疗市场化,把医生定位为事业人员,执行事业单位薪酬制度,以多点执业为名,实为禁止自由执业,导致医生公开收入偏低,倒逼医生70%收入来自地下。
从全球范围看,医生是高技术、高风险、高报酬的特殊技术职业,其薪酬水平一般为社平工资的3-5倍。但在我国,由于医生不能自由执业,绝大部分医生作为事业单位人员,参照事业/公务人员标准拿工资,这与医生的劳动价值极不匹配。高技术、高强度、高风险与低薪酬的巨大落差,加上医生也是普通人,同样要养家糊口,使得医生必然会通过地下方式谋取收入。
当前,我国公立基层与等级医院医生实际收入悬殊极大。
在等级医院,医生明面收入(含工资、津贴等)虽不高,但实际上,医生根本就不关心工资卡,其真实收入的70%来自于地下回扣,这些地下收入甚至是打卡工资的几十倍,这在全国是一个普遍现象。据医药代表估计,一线城市三甲医院科主任年回扣可达300万元,而骨科因滥用高值耗材,其年回扣可达千万级。
而对于基层,行政配置资源下的医院等级制度使得有限的资源(人财物)必然要往高处走,医疗机构级别越高,硬软件配置就越高,医生待遇和技术也越高;反之级别越低,医生水平和待遇也越低,在这种等级制度的设计之下,基层医生被政策性定义为低收入者。在经济较好地区的社区医院,医生明面工资在5000至8000元,由于患者流向了大医院,使得其获得地下收入的机会和金额都远低于等级医院。在这种情况下,基层怎么可能留得住真正的医生?!
2、行政化的基层医生定位,失去患者信任;更低的薪酬水平、大锅饭,留不住能看病的医生。
相关政策推动“小病留基层、大病进医院”,把基层医生定位为看小病的小医生。事实上,这一对基层医生的定位是完全错误的,基层医生才是老百姓健康真正的“守门人”,从世界发达国家来看,基层医疗服务都是由私人诊所、自由执业的全科医生来完成。英国在NHS体制下,90%的医疗服务正是由自由执业的医生所提供,他们既可以在大医院执业,也可以开办私人诊所,而在私人诊所执业的医生比例达到了75%。在自由执业的政策指引下,基层医生的技术水平和薪酬待遇与其他医疗机构的医生相比都相差无几,这是他们成为患者健康“守门人”的前提条件。而我们则恰恰相反,基层没有自由执业的政策体系与环境,医生被政策性界定为低收入、低水平的医疗服务提供者,他们注定不可能被病人所信任,承担不了“守门人”这一重大职责;同时,这也使得有真正能力、能看病的医生不得不想方设法往大医院钻。
吃大锅饭导致“旱涝保收”、“论资排辈”,一来干多干少一个样,干好干坏一个样,使得基层医生不可能有积极性,反而养懒养庸,没有淘汰机制,大量的庸医让医疗事故的发生概率显著提高,不但技术水平差,服务态度也差,极易诱发医患冲突;二来必然“眼睛向上”,想发展只能将大量精力投入到如何讨好上级领导,使得患者的重要程度远不如领导,其服务态度不言而喻。
这都使得基层没有可以看病的医生,病人是跟着医生走的,没有合格的医生,无论怎么强制,患者也不可能拿生命去冒险,不会去基层就医。
在“理论”方面
1、新医改的理论认为“医疗不能市场化”、“医院医生不能以盈利为导向”,即为一系列灾难性问题的罪魁祸首。
2009年的新医改提出“医疗不能市场化”、“医院医生不能以盈利为导向”、“禁止医院逐利(破除医院逐利机制)”,继而在这一理论基础上全面推行“反市场化”的一系列配套政策,在上文阐述中已经表明,这实际上正是医改一系列灾难性问题的罪魁祸首。
国际经验证明,“市场化”、“以盈利为目的”反而是构建良好医疗秩序的基础。
再以英国为例,其私人诊所占用了医疗总费用的10%,却提供了86%的基本医疗服务;而公立医院占用了90%的医疗费用,仅提供了14%的基本医疗服务。更重要的是,英国的家庭医生是完全的自由执业者,主要供职于私人诊所,其私人医疗服务是市场化的。然而,以盈利为目的的私人诊所反而效率高、成本低。英国公立医院相较私人诊所具有三大弊端:一是效率低下(病人入院等待时间多的达数月甚至长达一年,而私人诊所不用等待,真正体现了医疗可及性);二是浪费严重;三是机构臃肿(公立医院医生和护士享公务员待遇,能得到更好的养老福利,使得公立医院越来越臃肿,养懒人、闲人),这些弊端导致了上文所述公立医院占用了90%的医疗费用,却仅仅提供了14%的基本医疗服务。
上例说明了正是“有利可得”才让医生有动力为患者提供服务,而医生之间相互竞争让患者获得了性价比更好的服务,患者则通过“用脚投票”来表达对医生的信任与尊重。医院和医生走向市场化、以赚钱盈利为目的,不但不会恶化医患关系,反而形成了良好医患关系。如长庚医院,既是台湾成本最低、效率最高、最能赚钱的医院,也是患者费用最低、服务最好的医院;而公立台大附医,则连年亏损,不受患者待见。
2、强调“医疗的特殊性”,误导行政干预。
当前以药品的特殊性为由对医疗机构的药品采购价和购销差价率(零加成)实行管控,这实际上是没有弄清楚药品的特殊性在哪里,结果是假借“医疗特殊性”为有关部门全面干预药品价格制造了“伪学术理由”。
药品的特殊性源于医患信息不对称,在医生诊断疾病、开处方时患者完全依赖于医生,在这种情况下,政府应对药品最高零售限价进行管制。但是,医疗机构向供应商采购药品时,患者并不在场,药品就和其他商品一样,不存在任何特殊性,政府管医疗机构采购价和差价率(零加成)就会为价格乱象背书,危害巨大。
所谓“价格管理”必然导致“看病难、看病贵”。价格只能源于市场中的自由竞争,即买卖双方的自由博弈,这是价格的定义,价格是指导资源分配的市场信号,而只要存在第三方干预(即“管理”),价格就会消失,并成为一种“收费标准”,一旦价格消失,资源配置就失去了信号,就像人类失去了温度计和温度感受机制,必然导致乱穿衣,不是冻死就是热死,这就是中国医疗行业如今的现实写照。
综上,在全面反市场化的行政管制下,不允许医生自由执业、按事业人员标准给医生发工资、把基层医生错误定位为“小医生”、吃大锅饭等,都致使医生丧失积极性,都令基层不可能有能看病的医生,老百姓大病小病奔三甲,基层医疗服务能力持续萎缩;对于整个公立医疗体系而言,“药品三项管制”所导致的巨大地下浪费,加上基层新建楼房、新购设备闲置的浪费,使得13万亿财政投入打水漂,而越投入越浪费,越投入越腐败,越浪费、越腐败就需要更大的投入去填补,形成恶性循环。
同时,在既定政策环境下,如若不改变上述导致了“高定价、大回扣”这一扭曲竞争机制的不当政策,那么,所有以“破除逐利机制”为出发点的所谓新的办法,都无法解决问题的根本,从而成为一个“魔咒”,不断将行政管制的恶果,当做进一步加强行政管制的理由,用新的错误去纠正原来的错误,也形成了恶性循环。
三、改革建议
1、纠正错误的医改理念。
上述导致一系列医疗灾难的相关“药”“医”政管制都源于一个违背客观规律、违背人性的理念,那就是医疗不能市场化,不能逐利。然而,尊重个体的生存与发展就是最基本的“人性”,允许公平、光明正大的追逐个人利益是最正当的“人性”。不允许医疗市场化实则是一个伪命题,在市场经济的今天,我们不允许医疗市场化、不允许医院明处逐利,必然倒逼一个完整的地下逐利、地下市场化体系(禁止正当逐利就必然导致地下逐利,明与暗之间是此消彼长的关系),地下就意味着成本高、腐败、黑暗。
我国经45年改革开放的成功经验,即是尊重了人的本性和事物发展的基本规律,实行“放开”、“市场竞争”,正确理解“逐利”,才创造了发展的奇迹。相反,“不以盈利为目的”、“破除逐利机制”等医改理念与人性背道而驰,必然让整个社会付出惨痛的代价。
2、应尽快取消“药品三项管制”(零加成、集中采购、两票制),实行只管最高零售限价政策。
首要是尽快取消零加成、集中采购、两票制,如果这三项管制不取消,其他所有医改措施都会适得其反,包括:带量采购、分级诊疗、家庭医生、三医联动、支付方式改革、薪酬制度改革等。在此基础上,实行只管药品医保支付价(非医保药品只管最高零售限价)的政策,把确定药品采购价的权力归还给医院,建立允许医院通过降低药品成本获益的机制,医院自然会产生降低药品采购价的动力,底价购进就没有回扣的空间;没有回扣的刺激,医生就没有过度用药的动力,药物滥用就会得到遏制,患者药费负担将因为用药量的减少而大幅下降,且少受药害之苦,医患关系就会得到改善;药企没有必要也不可能采用“高定价、大回扣”的竞争模式,质量、服务、价格的公开竞争将代替攻关权力部门及院长、医生的竞争。在这种正常的政策体系下,充分的市场竞争很快就会让药品价格回归到其价值的本位,让政府很容易摸清医疗机构的药品实际采购成本,获知药品价格的真实信息,有利于政府科学合理确定和调整药品医保支付价格(最高零售限价),实现管的更少,但管的更好。
3、推动医生“自由执业”,同时监管医生服务能力与医德。
实行医生自由执业制度,逐步取消医生的事业单位编制,实行“医师执业备案制”,用“自由执业”取代“多点执业”,让医生自由选择行医地点与行医方式,打造医生自由执业的制度环境;有关部门则需将精力转向对医生服务能力监管(包括执业准入、职业培训、医疗质量、服务评估)与医德评价,定期向社会公示评价结果,激励医生不断提高医疗服务水平。
我国“看病难”、“看病贵”的根源之一即在对医生身份的不当管控,在于医生不能自由执业;只有解放医生,取消医生的“编制”身份,医生才能成为真正的自由执业者,就能实现医生资源市场化流动,就能实现医生劳动价值和薪酬待遇的合理化,就能促进医生队伍的优胜劣汰,激励医生专注于提高技术水平和服务质量,实现其收入“阳光化”,从而缓解看病难、看病贵以及医患关系紧张等一系列严重问题,构建一个公平、有序的医疗服务市场。
原标题:叶志敏教授看到了医改的问题为什么不说?
|
|
||||